
В настоящее время наблюдаются значительные успехи в изучении природы возбудителей грибковых инфекций кожи и ее придатков. Картирован геном и изучены факторы патогенности большинства возбудителей – грибов. Разработаны и совершенствуются молекулярные методы изучения возбудителей (ПЦР, ДНК–гибридизация, анализ кариотипа и др.). Имеются определенные достижения в иммунодиагностике микозов. Эти научные изыскания позволили расширить наши представления о течении и клинических особенностях микозов, усовершенствовать методы лабораторной диагностики и разработать рациональные терапевтические подходы в их лечении. Неослабевающее пристальное внимание к этой проблеме со стороны дерматологов, микологов и врачей других клинических специальностей объясняется неуклонным ростом заболеваемости микозами. В настоящее время дерматофитии поражают 5–20% всего взрослого населения в мире, далеко не редкость кандидоз слизистых оболочек и разноцветный лишай [1].
Хорошо известно, что первое место среди дерматомикозов занимают микозы стоп с онихомикозом. На их долю приходится 77,75% всех случаев дерматофитий. На протяжении многих лет они удерживают лидерство по распространенности и заболеваемости среди взрослых, во много раз превосходя другие инфекционные поражения кожи. Дерматофития ногтей (преимущественно на стопах) регистрируется более чем в 3 раза чаще, чем дерматофитии всех других локализаций, взятых вместе. Больные с грибковым поражением крупных складок (преимущественно пахово–бедренных) составляют приблизительно 10% среди обращающих за помощью к микологам. 15% больных имеют самую разнообразную локализацию дерматофитий: туловище, конечности, в том числе и кисти, голова, самая редкая – область лица. В настоящее время среди возбудителей микозов стоп неоспоримым лидером является T. rubrum. Недавно проведенные исследования в НИИ медицинской микологии им П.Н. Кашкина обнаружили этот возбудитель у 68% больных дерматофитиями стоп. Среди них 72% составили мужчины в возрасте от 18 до 40 лет [2,3].
Эпидемиология микозов стоп,
предрасполагающие факторы риска
Клинико–эпидемиологические исследования в рамках национального проекта «Горячая линия» (2001–2002 гг.) выявили, что 28% больных микозами стоп заразились в общественных местах. Однако около трети обследованных отметили в своем окружении больных микозами стоп, как правило, среди старших членов семьи. Это указывает на наличие большой прослойки среди населения старшей и пожилой возрастной групп, избегающей активного лечения своего заболевания и являющейся резервуаром и постоянным источником распространения инфекции для окружающих. По данным В.М. Рукавишниковой, семейное распространение Trichophyton rubrum достигает 87,7–88%, что позволяет рассматривать онихомикозы, как внутрисемейную инфекцию [9]. Исследования А.Ю. Сергеева с соавт. выявили, что онихомикозы в структуре дерматологической патологии занимают 24%, другие микозы – 7%, опухоли – 16%, другие болезни кожи – 53%. Число больных онихомикозом увеличивается в старших возрастных группах: им страдает более половины лиц старше 70 лет. У 25% больных при длительном течении инфекции отмечается поражение не только стоп, но и кожи и ногтей кистей (преимущественно правой) [6].
Увеличивающееся число пожилых больных микозами стоп с онихомикозом связано со снижением иммунитета, возникающим под воздействием ухудшающейся экологии и гигиены окружающей среды, широким применением в лечении висцеральной патологии антибиотиков, иммуносупрессантов, отрицательно влияющих на естественную резистентность макроорганизма к микотической инфекции. Кроме того, имеют значение профессиональные факторы, бытовое окружение, образ жизни, наличие соматической патологии. В группу «стратегического риска» по инфицированию грибами входят: работники бань, саун, душевых, шахтеры, металлурги, спортсмены, военнослужащие, родственники пациентов, страдающих онихомикозом или микозом стоп, пациенты с гипергидрозом стоп. Наиболее часто болеют микозом стоп с онихомикозом лица старшего возраста, мужчины в 2–3 раза чаще женщин, дети болеют очень редко [5].
По данным эпидемиологических исследований в рамках проекта «Ахиллес», среди достоверно предрасполагающих к онихомикозу факторов у взрослых на первом месте стоят заболевания сосудов (21%), на втором ожирение (16%) и на третьем – патология стопы (15%). Микозы стоп отмечаются у почти трети больных при таком часто встречающемся в настоящее время заболевании, как сахарный диабет, особенно часто при синдроме диабетической стопы. У пациентов среднего и старшего возраста перманентное травмирование кожи и ногтей стоп при плоскостопии, мозолях, натоптышах, hallux valgus, остеоартрозах способствуют внедрению патогенных грибов при посещении столь популярных сегодня бассейнов, бань, саун, спортивных клубов, фитнес–центров. У детей и подростков заражению микозом способствует постоянная травматизация и потливость при занятиях спортом и сухость кожи при атопическом статусе [4].
Клинические варианты
микозов стоп и онихомикоза
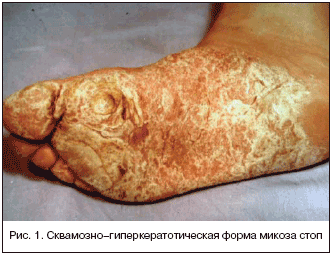
Излюбленной начальной локализацией руброфитии стоп являются наиболее тесные 3–я и 4–я межпальцевые складки стоп. Постепенно пораженными оказываются все межпальцевые складки стоп, кожа подошвы, ее боковые участки и тыл стопы. Для руброфитии типичны преимущественно «сухие» проявления микоза в виде сквамозной (шелушащейся) и сквамозно–кератотической (ороговевающей) форм. Редко, обычно при обострениях «сухих» форм, возникают экссудативные разновидности руброфитии – интертригинозные (опреловидные), дисгидротические (с образованием пузырей) и интертригинозно–дисгидротические. Наиболее скудные клинические проявления отмечаются при так называемой стертой, сквамозной руброфитии. При этой форме в межпальцевых складках стоп обнаруживается едва заметное шелушение и мелкие поверхностные трещинки. Больные либо не испытывают никаких ощущений, либо их беспокоит легкий зуд. В таком виде руброфития может существовать неопределенно долго. Постепенно увеличивается сухость кожи стоп, она становится грубой, желтовато–серого (грязного) цвета, шероховатой, усиливается шелушение. Роговой слой кожи значительно утолщается вплоть до грубых омозолелостей, появляются глубокие болезненные трещины, наиболее выраженные в области пяток. Данные изменения характерны для более выраженных и запущенных форм микоза стоп – сквамозно–кератотической и гиперкератотической (рис. 1), наблюдаемых у 70–80% больных пожилого возраста. Руброфития межпальцевых складок (интертригинозная) характеризуется набуханием и мацерацией рогового слоя в глубине межпальцевых складок стоп и на боковых поверхностях пальцев. За счет отслоения рогового слоя формируются поверхностные эрозии и довольно глубокие трещины. Больных беспокоят зуд, жжение, болезненность. У больных, страдающих руброфитией стоп, в патологический процесс могут вовлекаться и кисти. Обычно поражается одна рука, редко – обе. Чаще наблюдается сквамозно–кератотическая форма поражения. Границы очагов микоза резкие за счет прерывистого периферического валика, особенно четко видного при переходе очагов микоза на боковые и тыльные участки кистей. После более или менее длительного периода заболевания руброфитией кожи стоп у 80–100% больных отмечается поражение ногтей стоп, а у 25% поражаются ногти кистей [8].
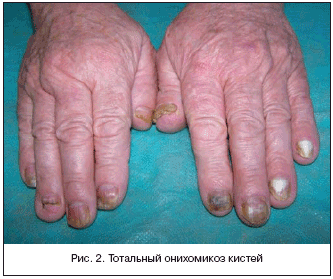
В настоящее время не существует общепризнанной классификации онихомикоза. В нашей стране используют 2: одна разработана А.М. Ариевичем (1967 г.), в ней выделяется три типа поражений ногтевой пластинки: нормотрофический, при котором сохранены ее конфигурация, толщина, но в ней появляются белые или желтые пятна и полосы, часто сливающиеся; гипертрофический, с развитием подногтевого гиперкератоза, утолщением и разрушением свободного края ногтевой пластинки, которая становится грязно–желтого цвета; онихолитический, с истончением ногтевой пластинки и явлением онихолизиса со свободного края, изменением цвета в грязно–серый. Вторая классификация, предложенная N. Zaias (1972 г.), широко используется в зарубежной литературе, а сейчас и у нас. В ней выделены 4 формы: дистальная (дистально–латеральная) подногтевая; поверхностная (поверхностная белая); проксимальная подногтевая; тотальная дистрофическая (рис. 2). Клинические проявления онихомикоза в запущенных случаях у пожилых больных характеризуются множественным поражением ногтевых пластинок и выраженными изменениями их строения и функции. Ногтевые пластинки становятся утолщенными, крошащимися, напоминают изъеденное жучками дерево, приобретают желтовато–серовато–коричневатые оттенки. Дистрофические и утолщенные ногти причиняют больным выраженные функциональные и эстетические неудобства, являются причиной болевых ощущений при ношении обуви и затрудняют уход за ногтевыми пластинками [7,9].
Современные методы
диагностики микозов
Для подтверждения диагноза, а также для проведения дифференциального диагноза с другими дерматозами наиболее часто используется микроскопическое исследование – КОН–тест. Метод прямой микроскопии благодаря своей простоте, быстроте и дешевизне является скрининговым, однако не позволяет идентифицировать видовую принадлежность гриба. В последнее время разработан и внедрен в практику новый метод микроскопии нативных препаратов с окраской калькофлюором белым. Гифы, дрожжевые клетки, псевдомицелии выявляются в виде белых меловидных или блестящих яблочно–зеленых объектов флуоресценции в зависимости от применяемых фильтров. По данным, полученным в НИИ медицинской микологии им. П.Н. Кашкина, применение метода окраски калькофлюором белым при микроскопической диагностики позволяет на 10% увеличить выявляемость грибковой инфекции по сравнению со стандартным КОН–тестом. Для установления вида возбудителя проводится посев материала на питательную среду Сабуро с последующей идентификацией выделенной культуры. При высокой специфичности этот метод диагностики, к сожалению, обладает низкой чувствительностью. При положительных результатах микроскопической диагностики только в 28–60% случаев удается получить рост культур микромицетов – возбудителей микоза стоп [10,12].
В последние годы во всем мире, в том числе и в нашей стране, активно разрабатывается и внедряется в практику работы медицинских учреждений новый метод генодиагностики микозов кожи и ногтей: прямая ДНК–диагностика дерматофитии. В настоящее время разработана и апробирована отечественная полимерная цепная реакция (ПЦР) система диагностики с использованием пары видоспецифических праймеров Trichophytom rubrum и Trichophytom mentagrophytes var. interdigitale – главных возбудителей микоз стоп. Этот метод в течение 24 часов определяет вид возбудителя по обнаруженному в соскобе генетическому материалу гриба. Сравнительное изучение различных методов выявления дерматофитов у больных с типичными клиническими признаками онихомикоза, проведенное у 88 пациентов в клинике кожных болезней ММА имени И.М. Сеченова, установило, что метод ДНК–диагностики онихомикозов является наиболее чувствительным. Чувствительность ПЦР–анализа составила 93,6%, КОН–теста – 83,9%, а для культурального метода всего лишь 39,2% [11].
Рациональная терапия микозов стоп
Лечение микозов стоп, и прежде всего онихомикоза, сопряжено с определенными трудностями, особенно у пожилых и престарелых больных, обремененных нередко самыми различными заболеваниями. В настоящее время при онихомикозе часто выявляется несколько видов патогенных микроорганизмов, что позволяет расценивать это заболевание как микс–инфекцию. Поэтому перед врачом стоит непростая задача выбора высокоэффективного системного антимикотика с широким спектром противогрибковой активности и с минимальным риском развития побочных эффектов, учитывая длительность лечения. С этих позиций предпочтение следует отдавать тербинафину, обладающему очень высокой активностью против дерматофитов, а также некоторых видов дрожжеподобных и плесневых грибов, хорошей переносимостью и безопасностью [13].
Тербинафин (торговое название Ламизил®) был синтезирован за рубежом в 1983 году, в России в качестве системного антимикотика используется с 1992 года. Препарат относится к принципиально новому классу синтетических противогрибковых препаратов аллиламиновой группы. Он оказывает фунгицидное действие, подавляя фермент скваленэпоксидазу на самых ранних стадиях стерольного метаболизма цитоплазматической мембраны грибковых клеток. Это ведет к дефициту эргостерола и внутриклеточному накоплению сквалена, что обусловливает гибель гриба. Эффективность в отношении дерматофитов очень высока и составляет 80–96%, в отношении дрожжей меньше, чем у азолов (60–70%). Эффективность в отношении плесеней сопоставима с азолами. К неоспоримым преимуществам препарата относятся его высокая специфичность и избирательность действия именно на грибковые клетки, так как скваленовая эпоксидаза грибов в 10 000 раз чувствительнее к Ламизилу®, чем аналогичный фермент человека. Как при приеме внутрь, так и при местном применении переносится хорошо. Побочные эффекты обычно слабо или умеренно выражены и носят преходящий характер. Не действует на систему цитохрома Р450 и не оказывает влияния на метаболизм лекарственных препаратов. Поэтому препарат может назначаться пациентам, имеющим сопутствующую соматическую патологию и принимающим другие медикаменты. Не влияет на эндокринную систему и метаболизм гормонов. Практически отсутствуют осложнения со стороны печени (единичные наблюдения – 0,1%). Можно применять у больных с хроническими диффузными заболеваниями печени. Не угнетает иммунную систему. Эффективен при лечении больных с иммуносупрессивными состояниями, ВИЧ–инфекцией, после трансплантации органов и т.д. [17].
Ламизил® хорошо всасывается в желудочно–кишечном тракте, не требуя никаких условий приема. Уже через 2 часа адсорбируется более 70% препарата. Уровень препарата в крови не зависит от характера и приема пищи, от кислотности желудочного сока. Тербинафин поступает в ткани путем экскреции сальными железами и простой диффузии. Выраженная липофильность Ламизила® обеспечивает накопление в тканях, богатых кератином и/или липидами: в дерме, роговом слое кожи, волосяных фолликулах, ногтях и волосах. Через 2 недели от начала лечения концентрация Ламизила® в роговом слое значительно превышает терапевтические значения и длительно сохраняется на высоком уровне после прекращения приема. Медленнее всего Ламизил® поступает в ногти в связи с их значительной толщиной, меньшим содержанием в них липидов и возможностью попадания в них только путем пропотевания сквозь сосуды ногтевого ложа и матрицы. При этом достигнутая терапевтическая концентрация сохраняется в ногте стабильно в течение долгого времени и после отмены препарата. Персистенция в крови сохраняется в течение 12–14 недель, в ногтевой пластинке – 36–48 недель. При местном применении фунгицидная концентрация остается в роговом слое эпидермиса, как минимум, еще в течение 7–10 дней, что снижает вероятность возникновения рецидивов дерматофитий. Высокая терапевтическая эффективность антимикотика сочетается с высокой безопасностью, так как он имеет наименьшую минимальную подавляющую концентрацию (МПК) в отношении дерматофитов (0,001 мг/л) по сравнению с системными антимикотиками азольной группы (0,01–0,1 мг/л). Проведенные многочисленные исследования в нашей стране и за рубежом показали, что при назначении Ламизила® в дозе 250 мг в сутки в течение 2–х недель у 100% больных регрессировали кожные проявления микоза, через 6–8 недель у 92,6–94% больных излечивался онихомикоз кистей, а через 9–12 недель – онихомикоз стоп. В ногтях и плазме крови препарат долгое время сохраняется в терапевтической концентрации после окончания его приема. Микологическое излечение наступает раньше, чем клиническое, так как Ламизил® диффундирует в ноготь из ногтевого ложа, вызывая гибель гриба; для клинического излечения при тотальном и проксимальном онихомикозе необходима полная смена ногтевой пластины, что занимает 12–18 мес на ногах и до 6 мес – на руках. Микологическое излечение непосредственно по окончании курса Ламизила® отмечается в 80% случаев, а через 6 месяцев эффект, постепенно нарастая, достигает 94% [15,21].
Высокие адсорбционные свойства, фармакологическая активность, превосходные фармакодинамические свойства Ламизила® позволили отечественным микологам разработать оригинальную методику щадящего применения препарата. В первый месяц препарат назначается в дозе 250 мг в сутки, во 2 и 3–й месяц в той же дозе через день, а затем во все последующие месяцы до отрастания здоровых ногтей по 250 мг 1 раз в неделю. В течение всего курса общая терапия дополняется назначением разнообразных наружных фунгицидно–кератолитических средств. Предложенная схема по эффективности была сопоставима с традиционной, зато значительно превосходила ее по переносимости, доступности и стоимости [14].
Тербинафин относится к щадящим противогрибковым препаратам системного действия. При длительной терапии в стандартном режиме по 250 мг в сутки побочные реакции и осложнения отмечаются в 5–10,4% случаях. Наиболее часто (у 4,9% больных) они представлены нарушениями со стороны желудочно–кишечного тракта в виде дискомфорта и болей в животе, тошноты, рвоты, диспепсии. Большинство этих симптомов значительно уменьшаются при назначении гипоаллергенной диеты. Транзиторное повышение уровня печеночных трансаминаз и другие печеночные осложнения отмечаются редко (у 3,3% больных). По сравнению с Ламизилом® частота печеночных нарушений при приеме итраконазола встречается в 2 раза, а при приеме кетоконазола в 57 раз чаще. Препарат не обладает эмбриотоксичностью, тератогенным и мутагенным эффектами [18].
Таким образом, высокая терапевтическая эффективность, особенно в отношении основных возбудителей микозов кожи, волос, ногтей, высокий профиль безопасности, высокий уровень адсорбции, превосходные фармакокинетические свойства, практическое отсутствие резистентности грибов к антимикотику, возможность использования вместе с другими лекарствами, удобный для пациента режим приема делают Ламизил® препаратом первого выбора для системного лечения больных дерматомикозами.
Местное лечение является неотъемлемой частью терапии любого грибкового заболевания. Оно может применяться в качестве монотерапии: например, при лечении микозов стоп без поражения ногтей, а также в качестве сочетанной терапии с системными антимикотиками при лечении онихомикозов. Наружные антимикотические препараты содержат очень высокие концентрации действующих веществ против возбудителей дерматофитий, которые создаются на поверхности очагов поражения, где расположены наиболее жизнеспособные грибы. При местном лечении редко наблюдается развитие побочных реакций даже при длительном применении антимикотиков. Назначение наружной терапии не ограничено сопутствующей соматической патологией, возрастом пациента, возможным развитием интерреакций при одновременном приеме других лекарственных препаратов.
Результаты исследований показали, что тербинафин при накожном нанесении обладает высокой фунгицидной активностью по отношению ко всем наиболее часто встречающимся возбудителям микозов кожи. Благодаря своей высокой проникающей способности он хорошо накапливается во всех слоях эпидермиса. Через 4 часа после нанесения на кожу его концентрация в роговом слое значительно превышает минимальную ингибирующую концентрацию для большинства возбудителей микозов кожи, которая для дерматофитов, таких как T. rubrum, составляет примерно 0,003 мкг/мл. При этом после прекращения лечения через 7 дней концентрации тербинафина в роговом слое составляет 0,33 нг/см3, что в 100 раз выше концентрации, вызывающей гибель грибка [23].
В плацебо–контролируемом зарубежном исследовании лечения дерматофитии стоп было продемонстрировано, что процент микологического излечения (86–89%) был одинаковым после 2–х и 1–недельного применения 1%–го крема Ламизил®. Полученные результаты позволили рекомендовать укороченный курс лечения 1%–м кремом тербинафина микоза стоп [19].
Бактериальная флора очень часто сопутствует грибковой и осложняет течение микоза. Поэтому весьма важно, чтобы наружный антимикотик обладал широким спектром не только антигрибкового, но и антимикробного и противовоспалительного действия. В ряде исследований была отмечена высокая активность наружных форм тербинафина против грамположительных и грамотрицательных бактерий, которая по своему антибактериальному эффекту не уступала гентамицину. Антибактериальное и противовоспалительное действие тербинафина связано с ингибированием функции нейтрофилов за счет связывания препарата со стеринами клеточной мембраны. Это позволяет применять препарат у больных микозом стоп, осложненным бактериальной инфекцией, без применения антибиотиков [16,24].
Препарат Ламизил® имеет большой спектр лекарственных форм для наружного применения в виде крема, дермгеля и спрея, что позволяет применять его при любой стадии и степени выраженности воспалительного процесса. Это является неоспоримым преимуществом препарата перед другими наружными антимикотиками, имеющими, как правило, только одну кремовую форму. В исследованиях отечественных дерматологов было показано, что недельный курс применения 1% спрея и геля тербинафина при однократном использовании в сутки достаточен для полной санации гладкой кожи от грибковой инфекции. Препарат хорошо переносился больными, общих и местных явлений при его использовании зарегистрировано не было. Наблюдаемое в процессе лечения быстрое стихание воспалительных симптомов – отечности, гиперемии, мацерации, а также зуда еще раз подтверждало мнение о наличии у тербинафина противовоспалительного действия [22].
При интертригинозной и дисгидротической форме микоза стоп целесообразно применять самые гигроскопичные лекарственные формы – спрей и дермгель, кремовую форму – при шелушении и трещинах. Их наносят на чистую кожу стоп тонким слоем 1 раз в сутки в течение 7 дней до полного исчезновения всех симптомов заболевания. При необходимости лечение может быть продолжено. Недельный курс использования геля или спрея достаточен для полной санации от микотической инфекции [20]. При сквамозно–гиперкератотической форме, особенно в случае выраженного гиперкератоза, до начала этиотропной терапии целесообразно провести отслойку гиперкератотических масс с помощью отшелушивающих средств (5–10%–я салициловая мазь, кремы и мази с мочевиной и молочной кислотой). Для лечения этой формы микоза стоп наиболее подходит крем Ламизил®. Его применяют 1–2 раза в сутки в течение 14 дней. Стертая форма микоза стоп является показанием для назначения любой из лекарственных форм Ламизила®, в том числе и пленкообразующего раствора Ламизил® Уно. Появление на фармацевтическом рынке пленкообразующего раствора Ламизил Уно® для однократного применения дополнило линейку наружных лекарственных форм Ламизила®. Его наносят однократно на обе стопы, затем дают ему высохнуть до образования пленки. Не рекомендуется после нанесения раствора мыть стопы в течение 24 ч. Максимально выраженный терапевтический эффект наступает в среднем через 7 дней. Использование этой формы позволяет сократить продолжительность лечения микоза стоп и показано прежде всего пациентам, которые не могут длительное время применять антифунгальные препараты [12,25].
Эффект антимикотической терапии определяется профессионализмом врача по правильному выбору антимикотика и оптимальной методики его применения у конкретного больного, а также созданием и поддержанием у пациента необходимой мотивации в соблюдении длительного курса полноценного и регулярного лечения. Среди производителей наружных противогрибковых препаратов несомненным лидером рейтинга торговых марок является препарат Ламизил®. Это препарат для системного лечения микозов, имеющий разнообразную линейку наружных форм для лечения микоза: крем, гель, спрей.
Литература
1. Сергеев А.Ю., Сергеев Ю .В. Грибковые инфекции: Руководство для врачей. Москва, Издательство «Бином», 2008 – 480 с.
2. Васильева Н.В., Разнатовский К.И., Котрехова Л.П., М.П. Михайлова. Мониторирование чувствительности клинически значимых микромицетов к изоконазолу, оценка его эффективности и безопасности в терапии больных микозами кожи. Проблемы медицинской микологии. – 2007. – Т.9, №2. С. 19–22
3. Сергеев А.Ю., Иванов О.Л., Сергеев А.Ю., и др. Исследование современной эпидемиологии онихомикоза. Вестник дерматологии и венерологии, 2002, №3, с.31–35.
4. Сергеев Ю.В., Сергеев А.Ю. Проект “Горячая линия”: итоги и результаты. Успехи медицинской микологии, 2003, том №2, с.153–154. Москва, Национальная академия микологии.
5. Лещенко В.М. Онихомикоз . Consilium Medicum прилож. «Дерматология», 2005,тТ.7, №1 ,с.12–15.
6. Сергеев А. Ю. Грибковые заболевания ногтей. Москва, “Медицина для всех”. Национальная академия микологии, 2001
7. Разнатовский К.И., Родионов А.В., Котрехова Л.П. Дерматомикозы. – СПб:Издательсктй дом СПбМАПО, 2006. – 159 с.
8. Рукавишникова В.М. Микозы стоп. «Эликс Ком», Москва, 2003.
9. Zaias N. Onychomycosis. //Ach. Dermatol. – 1972.Vol. 105 (№2) – P.263–274.
10. Елинов Н.П., Васильева Н.В., Разнатовский К.И. Дерматомикозы, или поверхностные микозы кожи и ее придатков–волос и ногтей. Лабораторная диагностика. Проблемы медицинской микологии–2008.–Т.10–№1.–С. 27–34.
11. Цыкин А.А. Онихомикозы:ДНК–диагностика, совершенствование комбинированной терапии. Автор. дисс. на соиск учен. степени канд. мед. наук. М. 2008.–24с
12. Котрехова Л.П. Этиология, патогенез, клинические формы микоза стоп и основные методы его лечения. РМЖ. 2010;Т.18, №12, С. 770
13. Сергеев Ю.В., Шпигель Б.И., Сергеев А.Ю. Фармакотерапия микозов. “Медицина для всех”, 2003.
14. Потекаев Н.С., Потекаев Н.Н., Рукавишникова В.М. Ламизил 10 лет в России. Москва, «Медицинская книга», 2003.
15. Потекаев Н.С. Программа лечения онихомикоза у взрослых. РМЖ. 2005;Т.13, №5 С. 249–250
16. Nolting S., Brautigam M. The clinical meaning of terbinafine,s antimicrobial activity.// Br. J Dermatol. 1992. 126 supp. 39: P. 56–608.
17. Roberts D.T. The clinical efficacy of terbinafine in the treatment of fungal infections of the nails // Rev. in Contemporasy Pharmacoth. — 1997; 8, LAS 787: 299—312.
18. Ryder N.S. Activity of terbinafine against serious fungal hathogtns. Satellite Symp.in V ECMM, Dresden. 1999.
19. Эванс Е.Г., Симан Р. А. Джеймс И.Г. Лечение дерматофитии коротким курсом крема ламизил 1%. Клин. дерматол. и венер. –2004.–№1–С.103–106
20. Бонифаз А. Саул А. .//Клин. дерматол. и венер. –2003.–№2–С.75–78
21. Gill D., Marks R. A review of the epidemiology and treatment of tinea unguinum in the community/ Austral. J Dermatol.1999, 40:1:6–13.
22. Халдин А.А., Цыкин А.А., Изюмова И.М. Клинико–этиологическая эффективность 1% спрея «Ламизил» при лечении грибковых поражений крупных складок кожи. Рос.журн. кож. и вен. бол.– 2007.–№ 1.–С. 56–61
23. A.K Gupta, R. Baran J AAD, 2000,vol.43, 4 p .S96–102.
24. Hay R. Literature review//JEDV.–2003.–Vol. 19, Suppl. 1–P.1–7.
25. Kienzler J.L., Queille–Roussel C., Mugglstone C. et al: Stratum Corneum Pharmacokinetics of a Novel formulation for single dose treatment in dermatophytosis. // JEADV. 2005. 19 suppl. 2: FC 02.7.
Белоусова Т.А., Горячкина М.В.
РМЖ

 Опубликовано в категории:
Опубликовано в категории:  Метки:
Метки: